Temas Médicos y de Nutrición Clínica
El control de la calidad en los servicios de salud
Dr. Piza a tu Salud

Si bien es cierto, cada sistema productivo debe determinar un nivel cualitativo y cuantitativo de acuerdo a los estándares de producción pactados con su clientela y éste debe ser parte del producto y no considerarse como un objetivo separado, también lo es el hecho de que, en la mayoría de los servicios de salud de nuestros países latinoamericanos, la calidad no ha sido un objetivo presente en su evolución, al menos hasta muy recientemente.
También es claro que podemos mejorar o sea que podemos producir servicios de mayor calidad y calidez para muestra clientela con los recursos actuales y que, por otra parte, los nuevos recursos que introduzcamos en el futuro cercano, deberán justificarse previamente por la utilización óptima de los que actualmente poseemos. Esto significa que “debemos sacar todo el jugo de la naranja actual, antes de pedir que se nos den más naranjas” (Rodolfo Piza Rocafort presidente ejecutivo de la Caja Costarricense de Seguro Social, Seminario «Alcanzando a los Pobres», 2001). Por eso hemos dividido este “proyecto calidad” en tres etapas de un mismo objetivo.
- Conocer la calidad (aplicación y seguimiento de indicadores cuanti-cualitativos de producción en la red hospitalaria y de consulta ambulatoria).
- Optimización de la calidad con los recursos disponibles.
-
Planificación de los nuevos proyectos con base en objetivos de calidad.
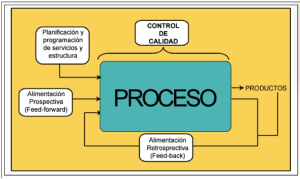
Conocer la Calidad (Información para la Calidad)
Quizás el objetivo más difícil de alcanzar en un proyecto es el concepto de “Control permanente de la calidad” que no es otra cosa que la creación e implementación de herramientas de información que nos permitan una retroalimentación de los procedimientos y la estructura de la empresa a fin de propender a un constante mejoramiento cualitativo. El proceso debe verse como se ilustra en la figura anterior y debe ser utilizado en forma continua para poder garantizar un permanente mejoramiento del nivel cualitativo con una mayor eficiencia de utilización de los recursos y mejor satisfacción de la clientela.
La Calidad es un componente del producto que ofrece una empresa y como tal debe evaluarse permanentemente.
 Todo proyecto de calidad debe iniciarse con una planificación (dentro del margen de lo posible) de la estructura y procesos que se aplicarán para hacer que la materia prima o insumos del sistema, se transformen en los productos deseables para la clientela. Por estructura entendemos lo siguiente:
Todo proyecto de calidad debe iniciarse con una planificación (dentro del margen de lo posible) de la estructura y procesos que se aplicarán para hacer que la materia prima o insumos del sistema, se transformen en los productos deseables para la clientela. Por estructura entendemos lo siguiente:
- Estructura física (edificios y grandes equipos como salas de operaciones, tomógrafos, etc)
- Recursos humanos.
- Estructura logística, determinada fundamentalmente por los sistemas de información que se requieran para la adecuada operación del sistema, las leyes, normas y protocolos de trabajo.
- Estructura Financiera (cantidad y distribución del presupuesto por programas)
Vamos a pasar por alto, por razones de espacio y conveniencia, los primeros dos aspectos y nos vamos a centrar en el concepto de LOGÍSTICA o de CALIDAD DE PROCESOS.
Por proceso se entienden todas aquellas acciones que un sistema realiza para convertir los insumos en productos y pueden ser, de acuerdo a su explicitez de tipo abierto (también conocidos como “cajas blancas”) o cerrados (a los que se les llaman “cajas negras”).
En la práctica la mayoría de los servicios de salud tienen una abigarrada mezcla de procesos abiertos y cerrados o sea que se alternan acciones que son totalmente explícitas y normalizadas con otras en que al menos parte del proceso es impredecible y dependiente de factores que no son controlables o programables a priori. Es en estos últimos donde la retro alimentación se vuelve trascendente ya que, por su propia naturaleza, no pueden ser programados o normalizados en forma completa, por lo que es necesario monitorear constantemente sus resultados para determinar su aplicabilidad y el grado en que contribuyen al producto final y, sobre todo, a la calidad del mismo.
 Controlar y evaluar la calidad de un producto implica conocerlo desde varios puntos de vista:
Controlar y evaluar la calidad de un producto implica conocerlo desde varios puntos de vista:
1.- Desde el punto de vista del fabricante, propietario o unidad productora.
En este caso se trata de una definición a priori incorporada al proceso de planeación de la unidad y de su producción la cual decide que “su producción se hará con un determinado nivel cualitativo” que, en salud está formado por varios elementos como por ejemplo:
Nivel resolutivo
- Se determina si los servicios a prestar se dirigirán a la resolución de problemas de primero, segundo o tercer nivel y, aún en ese caso, si solamente se prestarán servicios correspondientes al nivel determinado (caso de los centros médicos especializados como centros de trauma, unidades de quemados u hospitales para pacientes con cáncer) o si, por el contrario, se brindará servicios de diferentes niveles como lo hacen muchos hospitales generales universitarios que ofrecen especialidades y unidades de atención intensiva, simultáneamente con atención de partos normales y consulta de medicina general o pediatría, o sea que los podemos considerar «MULTI-NIVEL».
Mezcla de Servicios (conocida por su nombre en inglés de Case Mix)
- Este aspecto lo que contempla son los casos que se va a atender y es más específico que el nivel de atención. Se puede por ejemplo definir que no se aceptarán pacientes con cáncer que no requieran protocolos complejos de diagnóstico y manejo como puede ser uso de quimioterapia de avanzada, transplantes de médula ósea o acelerador lineal o que solamente se recibirán víctimas de poli trauma que hayan sido evaluadas y trasladadas desde una unidad de menor complejidad (caso de los centros de trauma de tercer nivel).
Facilidades de alojamiento
- Se incluye aquí la planeación de la forma en que se va a manejar el aspecto de hotelería de un hospital o como se va a acondicionar los consultorios de los médicos, salas de espera, áreas de recreación y otras facilidades, cómo será la comida que se ofrezca a los pacientes, la ropa de cama, pijamas, batas de baño y otros componentes que conforman esta parte del servicio. Muchas veces los hospitales definen servicios diferenciados para diversas poblaciones de pacientes como camas privadas, suites y cuartos de ocupación múltiple, de acuerdo a que se trate de enfermos que pagan o no por sus servicios. Es válida esta diferenciación siempre y cuando se refiera solamente a los aspectos de hotelería y no involucre a los servicios médicos o paramédicos como ocurre en muchos hospitales en que se reservan ciertos tratamientos o facilidades de diagnóstico para enfermos de paga o con seguros privados y se excluye de ellos a otros que son atendidos de caridad o por asignación gubernamental o del seguro social. Tampoco es dable privilegiar a los enfermos privados en la programación de procedimientos como sala de operaciones, estudios de rayos equis y otros, ya que esa programación debe obedecer a las necesidades médicas y no a la condición socio-económica del enfermo.
- El nivel de calidad a priori incluye también aspectos relacionados al uso de los recursos humanos, medicamentos, estudios de laboratorio, servicios de emergencias, etc. O sea que el concepto completo de planeación de un centro nuevo o de re-planeación periódica de los existentes, (ejercicio que debe ser hecho al menos una vez al año) está íntimamente imbricado con el nivel de calidad que se ofrece u ofrecerá.
2.- Desde el punto de vista del funcionario o cliente interno.
Los empleados, sobre todo los profesionales y dentro de ellos los médicos y las enfermeras, tienen opiniones y participación muy relevantes en el proceso de definición de la calidad de atención ofrecida por el centro médico en el cual laboran.
Desde esta perspectiva debemos considerar que, tradicionalmente, la calidad de un establecimiento estaba determinada o se relacionaba casi directamente al prestigio y calificaciones de los médicos que en él practicaban. Esto lo agregamos en pasado, ya que la práctica de la medicina hospitalaria sobre todo, pero también en menor grado la de tipo ambulatorio, se ha convertido en un proceso o trabajo de equipo y es, por lo tanto, más trascendente para el concepto general de calidad la integración, capacitación y programación de los grupos que integran esos equipos que las calificaciones propias de los médicos. Aunque es necesario recalcar que este profesional es el más discrecional en la atención a los pacientes y, por lo tanto, es el que afecta más con su nivel académico y su preparación a ese funcionamiento global.
El sistema que los países y organizaciones de salud han utilizado tradicionalmente para certificar la calidad profesional es el de licenciamiento o licenciatura. Al respecto dice Vuori: “De acuerdo con los estudiosos de la psicología de las profesiones, todas ellas aspiran a conseguir el control de las instituciones de formación así como de los programas y mecanismos de ingreso a la misma. El establecimiento de un sistema de licenciatura es el símbolo fundamental de que una profesión ha alcanzado la madurez y está siendo reconocida como suficientemente importante para merecer tal nivel de auto-regulación” (Vuori, H.:“El Control de Calidad en los Servicios Sanitarios”. Ediciones Masson.1991)
Recientemente sin embargo, la simple licenciatura no se considera suficiente, dado el avance vertiginoso de los conocimientos médicos, tecnologías y procedimientos en los últimos 50 años. Por eso se está hablando de que el aforismo de “médico una vez, médico por siempre” ya no es válido y que deben emprenderse programas de “recertificación” periódica para garantizar que el profesional conserva la idoneidad para el ejercicio de su profesión. Estos sistemas tienen, desde nuestro punto de vista, ventajas muy importantes pero pueden resultar engañosos por los siguientes motivos:
- La recertificación tiene muchas veces requisitos que no están acordes con los objetivos propios del sistema de salud en el cual el profesional practica, sino con organizaciones gremiales y se re-certifican generalmente conocimientos y no habilidades.
 En algunos países el proceso de re-certificación se ha comercializado y los profesionales en cierta manera “compran” cursos y otros programas que les permiten mantenerla, con el agravante de que muchas de esas actividades como congresos o seminarios, no califican la participación de los asistentes ni siquiera controlan o certifican la asistencia a todas o la mayor parte de las actividades programadas. En muchos casos el título de asistencia lo entregan en el mismo momento en que el profesional paga su participación y nadie controla si asistió o no.
En algunos países el proceso de re-certificación se ha comercializado y los profesionales en cierta manera “compran” cursos y otros programas que les permiten mantenerla, con el agravante de que muchas de esas actividades como congresos o seminarios, no califican la participación de los asistentes ni siquiera controlan o certifican la asistencia a todas o la mayor parte de las actividades programadas. En muchos casos el título de asistencia lo entregan en el mismo momento en que el profesional paga su participación y nadie controla si asistió o no.
- El control de calidad profesional en el mismo establecimiento o en la red de servicios de salud, con un sistema de información basado en la retroalimentación de los “privilegios” profesionales por los resultados del trabajo del mismo funcionario, es mucho más eficiente, al menos desde el punto de vista del centro de trabajo. Esto se realiza con el simple establecimiento de procesos rutinarios de informe y revisión de resultados y es allí cuando algunos comités institucionales se vuelven fundamentales, tales como:
- Comité de acreditación y privilegios.
Tiene a su cargo estudiar los créditos personales de cualquier nuevo profesional que deba incorporarse al centro y otorgarle los privilegios para practicar una determinada especialidad o, en algunos casos, para realizar un procedimiento nuevo para el cual el profesional se ha capacitado adecuadamente, ya que las especialidades también se han complicado y cambian constantemente, por lo que la introducción de un nuevo equipo o proceso en un centro médico, debe acompañarse de un nuevo procedimiento de acreditación de aquellos profesionales que demuestren idoneidad en su operación y no por el hecho de ser especialista, se le puede autorizar de buenas a primeras para llevarlo a cabo.
-
- Comité de análisis anatomo-clínico o “comité de tejidos”.
- Comité de análisis anatomo-clínico o “comité de tejidos”.
Esta práctica fue uno de los primeros sistemas de control interno de calidad de los hospitales norteamericanos en la década de los 50s y 60s y consiste en una reunión de clínicos y anatomo-patólogos que revisan las piezas extraídas en operaciones (o en el resultado de la autopsia) y determinan, con base en ellas y en el estudio de las historias clínicas, la adecuación o falta de ella, de los procedimientos quirúrgicos realizados. Estos comités siguen funcionando en muchos hospitales en el mundo, aunque para la revisión rutinaria de la calidad del trabajo clínico, son muy lentos y onerosos. No queda duda, sin embargo, de que todo hospital debe tener alguna forma de ejercicio anatomo-clínico, sobre todo cuando se trata de centros académicos y que el contacto entre los patólogos y los profesionales que atienden a los pacientes, sobre todo cirujanos, debe mantenerse e incrementarse como un medio de retroalimentación con base en los resultados. Estos comités son también muy útiles para establecer estándares y protocolos de atención como el caso de las indicaciones para histerectomía, frecuencia máxima y mínima de parto por cesárea o los porcentajes aceptables de apéndices “blancas” o perforadas.
| Sabemos de cierto que los hospitales no solamente curan sino también enferman y que frecuentemente una persona egresa más enferma de lo que ingresó o con una enfermedad diferente, consecuencia de su estadía en el nosocomio. De esto se ocupa el comité de infecciones intrahospitalarias y enfermedades nosocomiales, como la psicosis de cuidado intensivo |
- Comité de control de infecciones y enfermedades nosocomiales
Sabemos de cierto que los hospitales no solamente curan sino que también enferman o causan una serie de padecimientos que son propios del quehacer hospitalario. Entre ellos destacan las infecciones por bacterias, generalmente multi-resistentes, que habitan los nosocomios. También ocurren complicaciones de los procedimientos que se aplican a los enfermos.
Los comités de enfermedades nosocomiales son encargados de vigilar la ocurrencia de esos problemas y contabilizarlos a fin no de eliminarlos, ya que eso sería una misión imposible, sino de mantenerlos dentro de los límites aceptables. Es muy importante que los miembros de esos comités emitan informes constantes a los clínicos sobre la frecuencia de sus complicaciones, el tipo e incidencia de las infecciones adquiridas en el hospital. Deben asimismo realizar reuniones periódicas con los grupos profesionales a cargo de los pacientes y retroalimentarlos con la información extraída de su sistema de seguimiento.
Este comité, como también el de tejidos, deben tener total independencia de criterio y no estar sujetos a sanciones profesionales o administrativas por las opiniones o criterios que emiten. Deben tener un carácter de recomendadores y normalizadores, pero no capacidad para aplicar directamente sanciones, lo que corresponde a la administración, previo debido proceso.
| Ni la calidad puede ser un pretexto para la baja producción (no podemos decir que producimos menos para incrementar la calidad) ni tampoco la baja calidad para la alta producción (tampoco se debe incrementar la cantidad sin considerar la calidad del servicio como un factor inherente de la misma)Dr. H Vuori OMS 1998 |
Comité o departamento de control de estancias hospitalarias el SISTEMA G.R.D:
Esta función es algo nueva dentro de los hospitales, pero su utilidad no puede ser enfatizada más entusiastamente. Su funcionamiento implica la existencia de un sistema de información eficiente y una normativa para determinar la estancia aceptable para cada grupo de patologías que son admitidas en el hospital. Para esto se debe usar una agrupación de enfermedades, tal como el sistema de los GRD o Grupos Relacionados al Diagnóstico.
| EL SISTEMA G.R.D Este sistema de clasificación fue diseñado en la Universidad de Yale, Estados Unidos por la HCFA (Health Care Financial Administration) y la PPC (Prospective Payment Commission) de la Secretaría de Salud y Servicios Humanos en la década de los 80s y tiene como objeto clasificar los diagnósticos de la CIE-9 CM y luego de la CIE-10 (CIE= Clasificación Internacional de Enfermedades) de la OMS en grupos que se relacionan por la utilización de recursos hospitalarios y el costo. Recientemente ha sido adoptada por otros países como España y muchos de Latino América. COSTA RICA ha pagado millones de dólares por implementarlo pero sigue aguardando en las gavetas de las oficinas administrativas. Parece que hay intereses muy fuertes que quieren evitar que se implante y se descubran los malos manejos de los hospitales. |
El procedimiento seguido es el siguiente (METODO ALOS o tiempo de estancia autorizado, por sus siglas en inglés «allowed length of stay»:
 Un médico solicita al departamento o comité el visto bueno para ingresar a un paciente (esta parte del proceso se puede automatizar en el sistema de información hospitalario) y se le autoriza para admitirlo, por un periodo determinado de tiempo, de acuerdo a la norma del hospital que se basa en el estudio del tiempo requerido promedio y se retroalimenta de la información derivada del mismo comité o departamento, el cual no tiene potestad para negar al médico el permiso de admisión ni para cuestionar su diagnóstico. Solamente le autoriza un determinado periodo de tiempo para la hospitalización.
Un médico solicita al departamento o comité el visto bueno para ingresar a un paciente (esta parte del proceso se puede automatizar en el sistema de información hospitalario) y se le autoriza para admitirlo, por un periodo determinado de tiempo, de acuerdo a la norma del hospital que se basa en el estudio del tiempo requerido promedio y se retroalimenta de la información derivada del mismo comité o departamento, el cual no tiene potestad para negar al médico el permiso de admisión ni para cuestionar su diagnóstico. Solamente le autoriza un determinado periodo de tiempo para la hospitalización.
Si, al cabo del tiempo autorizado, el médico no está en capacidad de dar de alta al paciente, debe solicitar al comité o departamento una prórroga y, para ello, debe llenar un formulario de justificación en el que se anotan las razones por las que el enfermo no puede ser dado de alta en el tiempo previsto. Nuevamente el comité o departamento no tiene autorización para negar o cuestionar el otorgamiento de prórrogas, sino que solamente debe llevar un registro (que también debe ser computarizado) de las solicitudes recibidas y los motivos anotados.
Periódicamente la jefatura del departamento o comité se reúne con los administradores y directores de otras dependencias y del hospital para analizar el comportamiento de las estancias y las prórrogas solicitadas y, de esa manera, se retroalimenta el mismo sistema. Normalmente es esperable que ocurra un determinado porcentaje de prórrogas ya que, de lo contrario, se ha otorgado un periodo muy prolongado para la hospitalización en ese grupo de pacientes y, por otra parte, el estudio de las razones para las prolongaciones de estancia, permite conocer de primera mano los obstáculos para una práctica eficiente de la medicina e identificar asimismo algunos médicos u otros profesionales que se apartan de una práctica médica recomendable y requieren especial atención.
La dotación de un hospital de comités o departamentos de control como los anotados, es definitivamente superior al simple proceso de re-certificación por parte de un ente académico o gremial y mucho más adecuada para el control de calidad del propio centro. Es necesario además que se realicen con frecuencia ejercicios de análisis de la producción por departamento o servicio, de la tasa de reingresos y la mortalidad con estudio exhaustivo de cada caso y ojalá autopsia. También es importante revisar la normativa del establecimiento o la red de servicios en forma periódica (no más de cada 5 años) a fin de adaptarla al ritmo de los tiempos.
Es importante que todos los sistemas de control se aunen con una práctica de incentivos ya que es difícil lograr y, sobre todo mantener, la excelencia si ésta no se premia adecuadamente.
Desde el del usuario o cliente externo
Como ya hemos mencionado en otros apartados de este trabajo, el control por la clientela es el mecanismo más eficiente con el que se cuenta, desde el punto de vista de la economía de mercados, para el control de la calidad de los productos, con base en la ley de oferta y la demanda. Sin embargo y aunque eso también opera en los servicios de salud, hay que introducir algunas variantes para poder comprender claramente el papel que los usuarios o clientes representan en ese control y, sobre todo, en las empresas públicas de afiliación única obligatoria como son la mayoría de los sistemas de seguro social en Latinoamérica.
El cliente de esos servicios apenas está ganando el derecho de llamarse así en los últimos años y su poder ha sido tradicionalmente limitado. El control de calidad por parte de la clientela se basa en varios principios que comentaremos uno a uno en relación con los servicios de salud. Capacidad de compra:
El primer principio es casi obvio, para poder comprar hay que “poder” hacerlo y hay que tener los medios para pagar por los bienes o servicios comprados. En este punto los sistemas de salud públicos han entregado a los clientes esa capacidad (sobre todo cuando se basan en sistemas de pre-pago total como los seguros sociales). Esto en forma limitada ya que no es el cliente el que determina cuanto comprar, qué comprar o donde comprar, aunque si se le permite decidir cuando hacerlo pero con limitaciones que imponen las listas de espera (indeseable pero necesario mecanismo de control de la sobre demanda en sistemas en que no media pago por servicios en el momento de recibirlos)
Los sistemas basados en servicios públicos sin costo como los que operan los ministerios de salud de los diferentes países, siguen manteniendo una idea de “servicios de caridad” ya que no cobran o lo hacen en forma muy esporádica y quienes acceden a ellos son los grupos más pobres de la sociedad, que generalmente son receptores pasivos de “lo que usted tenga a bien darme”. En ellos el poder de compra es muy reducido y los clientes tienen que avenirse a lo que se ofrece, cuando no tienen que pagar de su bolsillo y con pocos sistemas de subsidio o focalización, una buena parte de los bienes o servicios provistos.
Información sobre alternativas
Para poder ejercer control de parte los clientes, es necesario que sepan acerca de los productos, los proveedores y las facilidades que ofrecen las diferentes alternativas. En otras palabras el cliente tiene que ser un poco experto en los productos que desea o debe adquirir.
Aquí hay otra importante laguna de los servicios de salud y en esta incluimos tanto los públicos como los privados y los de prepago total. La información que los pacientes tienen es asimétrica con respecto a los profesionales y muchas veces distorsionada por factores irrelevantes a la calidad de la atención o por aspectos de calidez o carisma de los profesionales que no proporcionan verdaderamente una capacidad de elección entre las diferentes alternativas.
Sobre Oferta
Se que en este punto muchos de los lectores no van a estar de acuerdo, ya que he presentado este tema en vivo y siempre despierta controversia, pero es claro que para poder escoger es necesario contar con mayor oferta que la demanda. Es, por ende, indispensable tener al menos dos alternativas para poder escoger y en aquellos servicios que son deficitarios en oferta, la única escogencia que se puede dar es la de los que “llegan primero” o tienen algún medio de influencia sobre la elección ya que, de una u otra manera, toda la oferta no será o apenas será suficiente para cubrir la demanda. Es por eso que afirmamos que, para que el proceso de control de calidad de parte del cliente se de en una forma eficiente, debe existir un exceso de oferta o, como se conoce en el argot de los administradores de salud, una capacidad ociosa de los servicios.
Capacidad de elección.
Uno de los derechos fundamentales sobre los que se basa la libertad individual es la capacidad de escogencia. Debemos ser libres para elegir adonde vivir (incluyendo el país y con las restricciones del caso), que adquirir y, en general, como va a ser nuestra vida y quien nos va a gobernar.
Todo proceso electoral tiene, por supuesto, reglas y limitaciones que imponen, por una parte, los oferentes, por la otra, los clientes o electores y por otra, el estado, el entorno, la economía y la política.
La capacidad de elección en salud ha sido cuestionada ampliamente, con el pretexto de la “asimetría de información”. O sea que se sostiene que los pacientes o clientes como se les debería llamar, no tienen la información necesaria para hacer una elección inteligente y adecuada. Pregunto yo: “¿Si no tienen capacidad para elegir el médico o el hospital en donde los van tratar, cómo se confía en ellos para elegir el presidente de la república?”.
El problema de la información asimétrica es, sin duda, una laguna y es lo que mantiene el proceso de inducción de demanda que condiciona los servicios de salud, pero debe lucharse por eliminarlo paulatinamente ya que la libertad de elección es un pre requisito para ese cambio. No podemos esperar a que todas las personas se instruyan para permitirles elegir ya que eso es otra coartación de libertad. Una sociedad debe pre suponer la capacidad de elección de sus ciudadanos y luego educarla para perfeccionarla. Por otra parte de nada servirá el mercado como contralor de calidad de los servicios de salud, si no hay posibilidad de elegir, aunque esta sea limitada por factores geográficos, reglamentarios o socioeconómicos.
Desde el punto de vista de la sociedad formada por el conglomerado social, organizaciones no gubernamentales o gubernamentales del ramo.
El gobierno, sus agencias y algunas organizaciones no gubernamentales u organismos internacionales ocupan papeles protagónicos en el proceso de control y aseguramiento de la calidad de los servicios de salud, por su capacidad normativa, financiadora y contralora. Sin embargo esos controles o “meta controles” deben ser de aplicación macro económica y no entrar en el diario quehacer de los establecimientos o red de servicios, ni tampoco ser casuística ya que esto genera corrupción o al menos introduce una intromisión indeseable.
En el caso de la comunidad es importante que participe en el control de los servicios prestados y se les apodere como comités de vecinos, patronatos, juntas de salud o grupos interesados en una determinada patología o grupo de pacientes como comités de diabéticos, de padres de niños con determinada malformación congénita, etc. Todos esos grupos deben tener capacidad de investigación y denuncia, deben ser informados de los planes, presupuestos y proyectos importantes del centro o red de servicios, pero no deben tener capacidad decisoria ni reglamentaria, dejando estos aspectos a la administración.
